Serviços Personalizados
Artigo
Links relacionados
Compartilhar
Odontologia Clínico-Científica (Online)
versão On-line ISSN 1677-3888
Odontol. Clín.-Cient. (Online) vol.12 no.1 Recife Jan./Mar. 2013
ARTIGO DE REVISÃO / REVIEW ARTICLE
Infecções por Candida spp na Cavidade Oral
Oral infections by Candida spp
Ricardo Jorge SimõesI; Patrícia FonsecaII; Maria Helena FigueiralIII
I Médico-Dentista, Faculdade de Medicina Dentária da Universidade do Porto (FMDUP) - Portugal
II Médica-Dentista; Professora Assistente, Faculdade de Medicina Dentária da Universidade do Porto (FMDUP) - Portugal
III Médica-Dentista, Professora Associada, Faculdade de Medicina Dentária da Universidade do Porto (FMDUP) - Portugal
RESUMO
As Candida spp são a causa mais frequente de infecções fúngicas humanas. A espécie mais prevalente, a C. albicans, sendo um importante microrganismo comensal da cavidade oral, em determinadas condições, torna-se patogênica, aparecendo associada a várias situações patológicas. Neste artigo, pretende-se fazer uma revisão bibliográfica sobre infecções orais por Candida spp (Candidoses), apresentando a sua classificação, diferentes formas clínicas, diagnóstico e tratamento. Referem-se, ainda, outras patologias que frequentemente surgem associadas a essas infecções.
DESCRITORES: Andidose; Candida Albicans; Patologia oral.
ABSTRACT
Human yeast infections are mainly caused by Candida spp. C. albicans is the most common specie and an important commensal microorganism of the oral cavity but in certain conditions becomes pathogenic, appearing associated to several pathological situations. With this article the authors intend to do a revision of oral infections by Candida spp (Candidosis), presenting its classification, different clinical forms, diagnosis and treatment. Other pathologies that frequently appear associated to these infections are also referred.
KEYWORDS: Candidosis, Candida albicans, oral pathology.
Introdução
Na cavidade oral, coabitam mais de 500 espécies de microrganismos, habitualmente comensais, embora, em determinadas circunstâncias, possam se tornar tornar patogênicos. É o que ocorre nas infecções fúngicas, nomeadamente as provocadas por Candida spp1. Dos fungos do gênero Candida, a espécie albicans é a mais prevalente e a mais patogênica2-4. As infecções por Candida spp denominam-se, na literatura, de candidíases ou, mais recentemente, de Candidoses.
O gênero Candida pertence à família das Cryptococcaceae, sendo a C. albicans a principal espécie patogênica5.
Para a maioria das espécies do gênero Candida, podemos considerar duas formas morfológicas distintas (blastósporo e hifa), ambas capazes de provocar Candidose.
O poder patogênico de Candida spp está particularmente bem estudado na C. albicans, permitindo-nos afirmar que a relação parasita-hospedeiro é dependente não só de fatores do hospedeiro, mas também dos fatores de virulência do fungo. Dentre estes, são de realçar as capacidades de adesão e de formação de tubos germinativos e a produção de proteases extracelulares. Assim, as Candida spp podem causar doença no homem por invasão tecidular, por indução de estados de hipersensibilidade ou por produção de toxinas5,6.
Neste artigo, pretende-se fazer uma revisão bibliográfica sobre infecções orais por Candida spp (Candidoses), apresentando a sua classificação, diferentes formas clínicas, diagnóstico e tratamento. Referem-se, ainda, outras patologias que frequentemente surgem associadas a essas infecções.
Revisão da literatura
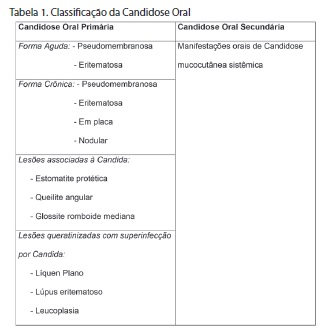
Classificação da Candidose Oral
O primeiro sistema de classificação, que se mostrou satisfatório para a maioria das infecções orais por Candida, baseava-se na morfologia e história clínica da infecção, apresentado por Lehner em 19667,8. Mais recentemente, foram propostas revisões a essa classificação por Holmstrup e Axell (1990) e, posteriormente, (2002) por Sherman et al.3,8,9 - Tabela 1.
Formas clínicas
De acordo com a última classificação referida, a Candidose Oral pode manifestar-se na forma aguda e crônica e apresentar lesões associadas. Em muitos pacientes, surge numa única apresentação clínica, enquanto noutros, manifesta-se com mais de uma forma2.
Candidoses orais primárias
A Candidose pseudomembranosa é a forma mais comum da doença, ocorrendo em qualquer idade, afetando, em particular, indivíduos imunodeficientes e os lactentes (sistema imunitário debilitado ou em desenvolvimento)2,8,10. É caracterizada pelo aparecimento de placas moles, multifocais ou difusas, ligeiramente elevadas, localizadas na mucosa jugal, língua, palato e região retromolar, se bem que qualquer área da mucosa oral possa ser afetada. Essas placas, ou pseudomembranas, assemelham-se ao leite coalhado e são formadas por uma mistura de hifas do fungo, fibrina, leucócitos, bactérias, epitélio descamado e queratina. Quando removidas com uma gaze, é possível observar uma mucosa normal, ligeiramente eritematosa ou ulcerada8. Em casos graves, pode haver atingimento de toda a cavidade oral2,8,11,12. Se não for tratada, pode evoluir para o estado crônico8.
A Candidose eritematosa pode surgir como sequela da anterior, ou instalar-se na mucosa oral, após tratamento com antibióticos de largo espectro, corticoides ou imunodepressores. A mucosa apresenta-se seca e brilhante, com intenso eritema difuso, podendo ser observadas, no dorso da língua, pequenas placas e úlceras superficiais muito dolorosas que resultam da perda de papilas filiformes. A forma aguda é o único tipo de Candidose dolorosa, podendo ocorrer em qualquer localização da cavidade oral e particularmente em pacientes mais idosos2,8,10-12. A forma crônica, normalmente assintomática, era associada à má higiene oral e ao uso crônico de prótese, sendo, também, conhecida no passado como forma de Candida associada à prótese10.
A Candidose crônica em placas e nodular ou hiperplásica caracteriza-se por apresentar placas ou nódulos de cor esbranquiçada, por vezes rodeados de eritema, que não são removíveis por raspagem. Esses são firmes devido a uma infiltração profunda das hifas nos tecidos, e persistentes, podendo durar vários anos, lembrando as placas leucoplásicas, e, por isso, se admite a possibilidade de possuírem potencial maligno. Após o tratamento, muitos desses casos regridem, deixando lesões residuais sob a forma de placas esbranquiçadas, que são irreversíveis, o que dificulta o diagnóstico diferencial com as leucoplasias, que se localizam na língua e mucosa jugal 2,11-13. Essa é a variante menos comum das Candidoses primárias2,10.
Candidoses orais secundárias
A Candidose mucocutânea crônica deve considerar-se uma Candidose Oral secundária e pertence ao grupo relativamente raro das patologias imunológicas. Surge com lesões semelhantes às da Candidose eritematosa crônica, constituindo- se, porém, em uma forma mais grave de doença, com envolvimento extenso da pele associado à presença de massas granulomatosas na face e no couro cabeludo2,3,12.
Lesões associadas à candida
A Glossite Romboide Mediana (GRM), também conhecida como atrofia papilar central da língua, é frequente em situações favoráveis ao aparecimento de Candida spp (fumadores, portadores de prótese removível, diabéticos, inaladores de esteroides)11,14. Frequentemente assintomática, aparece clinicamente como uma zona eritematosa bem demarcada (em parte por perda das papilas filiformes), que afeta a linha média, posterior e dorsal da língua. A lesão é normalmente simétrica, e a sua superfície pode variar entre lisa e lobulada2,3. A etiologia sempre foi controversa, tendo-se inicialmente pensado numa anomalia de desenvolvimento (persistência do tubérculo ímpar); atualmente se acredita que resulte de infecção por Candida14,15.
A Estomatite Protética (EP) é a designação aplicada a um processo inflamatório da mucosa de suporte de uma prótese dentária removível parcial ou total 6. A classificação de EP mais utilizada (Newton, 1962)16 baseia-se em critérios clínicos e divide- se em três tipos (por vezes associados, o que dificulta a sua classificação12,17): Tipo I: inflamação localizada, punctiforme ou pontos de hiperemia, que se manifesta por discretas áreas de inflamação focal do palato, localizado e limitado aos ductos das glândulas salivares palatinas menores; Tipo II: eritema difuso: observa-se eritema generalizado abrangendo parte ou toda a área coberta pela prótese; Tipo III: hiperplasia papilar do palato: caracteriza-se pela presença de nódulos ou placas (geralmente localizados na parte central do palato) e eritema da mucosa de suporte da prótese.
Localiza-se quase sempre na arcada superior e, com mais frequência, no palato. É uma patologia quase sempre assintomática, podendo ocorrer queixas, nas situações mais graves, de dor, ardor, boca seca, mau hálito, mau paladar e sangramento ao toque18. Os fatores infecciosos mais frequentemente referidos no estabelecimento, agravamento e manutenção da EP são as bactérias comensais e os fungos, nomeadamente os fungos leveduriformes do gênero Candida17.
A presença de uma prótese, que impede a normal autolimpeza e massagem da mucosa de suporte e o contacto permanente desta com a saliva, cria um ambiente propício ao desenvolvimento de fungos, sendo por si só um fator que facilita o desenvolvimento de EP. Porém outros fatores predisponentes, principalmente aqueles relacionados com a fragilidade do indivíduo devem ser considerados (diabetes, idade, imunodepressão, neoplasias, tabaco e álcool, xerostomia, S. Sjögren, corticoides)17.
Queílite Angular (QA) é uma designação não específica, usada quando nos referimos a todas as inflamações, erosões, ulcerações e incrustações localizadas nas comissuras labiais19. A maioria dessas lesões revela a sua natureza inflamatória por serem intensamente eritematosas, fissuradas, erosivas e ulceradas. Geralmente são acompanhadas de sintomas de ardor e dor19. A etiologia da QA tem sido muito discutida. Fatores, como deficiências em ferro, em riboflavina e em tiamina, diminuição da dimensão vertical, infecção por bactérias e por fungos (particularmente a associação entre C. albicans e Staphylococcus aureus), têm sido sugeridos como sendo importantes na etiologia dessa patologia19,20.
Diagnóstico
Na maioria dos casos, o diagnóstico da Candidose Oral é baseado nos sinais e sintomas10. Apesar de essas lesões serem normalmente assintomáticas, por vezes os pacientes referem sensação de queimadura e dor moderada ou severa quando as lesões estão associadas a ulcerações. Sintomas, como disfagia, alteração do paladar e halitose, também podem ser referenciados3.
Existem várias técnicas disponíveis para recolher, isolar e identificar Candida spp: Os esfregaços e as biópsias permitem a observação de células fúngicas bem como a sua morfologia no local da infecção, mas não a sua identificação. Recorrendo a sementeiras de amostras provenientes das zaragatoas da prótese ou do palato, da saliva ou de bochechos com água, podemos obter culturas, quantificar e proceder ao isolamento e à identificação dos fungos presentes. Através das impressões realizadas com meio de cultura ou das impressões convencionais vazadas com meio de cultura, se consegue estabelecer uma relação topográfica entre a distribuição, a densidade dos fungos e a lesão6. Testes, como o Microstix®-Candida ou o Oricult-N® , podem ser muito úteis, por permitirem a leitura dos resultados após cultura, à temperatura ambiente, porém, são falsos negativos na ordem dos 12%21.
Se a lesão clinicamente sugere Candidose hiperplásica crônica, talvez seja necessário a realização do diagnóstico diferencial com displasia epitelial, carcinoma espinocelular, leucoplasia, queratose tabágica, líquen plano, leucoedema, queimaduras térmicas ou químicas, matéria alba, linha alba e eritroplasia2,3.
Tratamento
Antes de se iniciar o tratamento, deve ser efetuada uma correta história clínica para avaliar fatores que possam predispor o paciente à Candidose Oral e, tanto quanto for possível, corrigi-los ou eliminá-los5, em especial nos casos em que a Candidose afeta indivíduos mais susceptíveis. A presença de Candida na cavidade oral pode tornar-se um foco para a disseminação da infecção22. A contínua aspiração e deglutição desses microrganismos pode provocar candidémias É ASSIM que, em particular nos doentes imunodeprimidos, se têm tornado fatais23.
Em pacientes saudáveis, a maior parte dos casos de Candidose Oral são localizados, e a prescrição de antimicrobianos, antifúngicos tópicos ou sistêmicos habitualmente é eficaz3.
No tratamento das Candidoses Orais, utilizam-se várias substâncias desinfetantes (Listerine, Sanguinária, Amônio quaternário e Clorexidina) por serem consideradas eficazes na redução dos estados de inflamação da mucosa oral. Dos referidos, a mais consensual é a clorhexidina, um antimicrobiano, cuja ação se exerce quer diretamente nas células fúngicas, quer na sua capacidade de adesão17. Pode levar ao aparecimento de alguns efeitos colaterais locais, tais como pigmentação, alterações do paladar, hipersensibilidade da mucosa, que geralmente são transitórios e reversíveis17.
Relativamente aos antifúngicos tópicos, os mais frequentemente utilizados são a nistatina e o miconazol. A nistatina apresenta-se em comprimidos ou em suspensão de aplicação tópica. Registra-se pouca receptividade devido ao gosto desagradável que possui2,3. Os efeitos secundários principais são problemas gastrintestinais e hipersensibilidade, e as resistências são raras. O miconazol existe em diversas apresentações: gel, verniz, pastilha elástica e forma de aplicação de libertação lenta. Como o sabor é agradável, o doente adere ao tratamento com mais facilidade. É ativo não só contra Candida spp mas também contra bactérias Gram-positivas24. Os efeitos secundários registrados são problemas gastrintestinais e hipersensibilidade. Também é raro haver resistências a esse produto. O miconazol, apesar da sua aplicação tópica, está contraindicado em doentes que tomam varfarina porque potencia o seu efeito anticoagulante25.
Quanto aos antifúngicos sistêmicos existentes, os mais comuns são a Anfotericina B e os derivados azólicos. A anfotericina B usa-se cada vez menos, devido à sua administração endovenosa adicionada à toxicidade renal, cardiovascular, neurológica e gastrintestinal que apresenta26 . Têm-se registrado algumas resistências à anfotericina B, estando descritos casos de Candidose sistêmica grave por disseminação de Candida23. Os derivados azólicos de utilização mais frequente são o Itraconazol e o Fluconazol, ambos de administração oral. Praticamente não apresentam efeitos secundários, são seguros e eficazes, por isso são fármacos de primeira escolha quando optamos por um antifúngico sistêmico24. À medida que aumenta a frequência de utilização do fluconazol (nomeadamente na profilaxia de infecções fúngicas em doentes com SIDA e outros imunodeprimidos), têm sido registrados casos de resistência às diversas estirpes de Candida, para além das C. krusei e C. glabrata, para as quais está descrita a existência de resistência primária5,27,28.
Os fármacos do grupo dos azóis podem apresentar interações com outros medicamentos, nomeadamente antiácidos, sucralfate, fenobarbital, isoniazida, fenitoína, rifampicina, varfarina, terfenadina e astemizol 24.
Nos casos de Estomatite Protética, o tratamento passa também pela atenção à prótese. Assim, essa tem que estar bem adaptada (através de rebasamento, acondicionador de tecidos ou nova prótese) e equilibrada, com o acrílico bem polimerizado. O paciente deve realizar uma boa higiene oral e da prótese, controlando a sua placa microbiana e, se possível, retirar a prótese durante a noite17. Nos casos da EP tipo III, é necessário recorrer frequentemente à curetagem ou à cirurgia (convencional, criocirurgia, eletrocirurgia ou com laser) dessas lesões, pois persistem como lesões residuais , mesmo após a eliminação dos fungos e da infecção29,30.
Na Queilite Angular, o tratamento consiste na aplicação local de antimicóticos em associação com antibióticos específicos para o S. aureus, como o ácido fusídico, e na correção de eventuais fatores secundários (dimensão vertical e avitaminoses) 11.
Discussão
A classificação das Candidoses Orais nem sempre foi consensual e tem sofrido diversas alterações ao longo dos últimos anos. A primeira classificação satisfatória surgiu em 1966 7,8, mas foi em 2002 que Sherman et al.3 descreveram a classificação que se considera atualmente a mais correta. Segundo esse autor, as Candidoses Orais podem classificar-se em Primárias e Secundárias. As Candidoses Orais Primárias manifestam- se sob a forma aguda (Candidose pseudomembranosa - forma mais comum da doença, Candidose eritematosa) ou sob a forma crônica, que, para além da Candidose pseudomembranosa e da eritmatosa, inclui a Candidose em placa e nodular ou hiperplásica. As Candidoses Orais Secundárias são as manifestações orais de Candidose mucocutânea sistêmica. O mesmo autor inclui ainda na sua classificação lesões associada à Candida (Estomatite Protética, Queilite Angular e Glossite Romboide Mediana) assim como lesões queratinizadas com superinfecção por Candida (Líquen plano e eritematoso e Leucoplasia), ambas consideradas formas primárias.
Na maioria dos casos, o diagnóstico da Candidose Oral é baseado nos sinais e sintomas que os pacientes apresentam, apesar de essas lesões serem, muitas vezes, assintomáticas3,10.
Existem várias técnicas disponíveis para recolher, isolar e identificar Candida spp, tais como esfregaços, biopsias e testes, como o Microstix®-Candida ou o Oricult-N®6,21. A espécie albicans é a mais prevalente e a mais patogênica dos fungos do gênero Candida, identificados na cavidade oral 5.
A obtenção de uma correta história clínica é importante antes de se iniciar qualquer tratamento5. Quando a Candidose Oral é localizada, a prescrição de antimicrobianos, antifúngicos tópicos ou sistêmicos habitualmente é eficaz3. Das várias substâncias referidas, destacamos a clorhexidina, a nistatina e o fluconazol 2,3,17,24. No caso de Estomatite Protética, o tratamento passa também pela atenção à prótese que deve estar bem adaptada, equilibrada e higienizada17. Pode, no entanto, em casos mais graves, haver necessidade de se recorrer à cirurgia29,30. O tratamento da Queilite Angular consiste na associação de antimicóticos com antibióticos específicos para o S. aureus, e na correcção de eventuais fatores secundários11.
Conclusão
A Candida spp, e em especial a espécie albicans, é a causa mais frequente de infecções fúngicas humanas - as Candidoses - , e a cavidade oral não é exceção.
Relativamente às Candidoses Orais, tem-se verificado uma evolução, quer na sua classificação e diagnóstic, quer nos meios terapêuticos disponíveis. Antes de se iniciar qualquer tipo de tratamento, é importante obter uma correta história clínica e, se necessário, recorrer às várias técnicas disponíveis para recolher, isolar e identificar as Candida spp.
O conhecimento da classificação das Candidoses Orais por parte do médico-dentista ajuda na realização de um correto diagnóstico e, consequentemente, facilita a opção por uma terapêutica mais adequada.
Referências
1. Cotran MD, Kumar V, Collins T. Robbins Patologia Estrutural e Funcional. 6. ed. Rio de Janeiro: Guanabara Koogan; 2002:221,339,681. [ Links ]
2. Neville BW, Damm DD, Allen CM, Bouquot JE. Oral & Maxillofacial Pathology. 2nd ed. Editor Saunders; 2002. p.189-99,788-91.
3. Sherman RG, Prusinski L, Ravenel MC, Joralmon RA. Oral Candidoses. Quintessence Int 2002;33:521-32.
4. Sweet SP. Selection and pathogenicity of Candida spp albicans in HIV infection. Oral Diseases 1997;3(I):S88-S95.
5. Budtz-Jorgensen E. Etiology, pathogenesis, therapy and prophylaxis of oral yeast infections. Acta Odontol Scand 1990;48:61-9.
6. Budtz-Jorgensen E. The significance of Candida albicans in Denture Stomatitis. Scand J Dent Res 1974;82:151-190.
7. Lehner T. Classification and clinicopathological features of Candida infections in the mouth. In: Winner HI, Hurley R, eds. Symposium on Candida Infections. Edinburgh: E & S Livingstone; 1966. p. 119.
8. Lynch MA, Brightman VJ, Greenberg MS. Burket`s Oral Medicine Diagnosis and Treatment. 9th ed. Lippincott-Raven. p.60-73.
9. Holmstrup P, Axell T. Classification and clinical manifestations of oral yeast infections. Acta Odontol Scand 1990;48:57.
10. Fotos PG, Hellstein JW. Candida and candidosis. Epidemiology, diagnosis, and therapeutic management. Dent Clin North Am 1992;36:857-78.
11. Azul AM, Afonso A, Portugal C, Figueiral MH, Lobo MJC. Infecções Fúngicas. Atlas de Patologia da Mucosa Oral. Porto; AEFMDUP; 1992. Cap 9. p. 45-9.
12. Gonzalez A, Lobo M, Coimbra F. Patologia Pré-Maligna da Mucosa Oral. Notas de Medicina Oral – Tomo II. Porto: AEFMDUP, 1. ed.; 1990. p.96-8.
13. Gonzalez A, Lobo MJC, Coimbra F. XII - Patologia Iatrogénica das Próteses. Notas de Medicina Oral – Tomo II. Porto: AEFMDUP, 1. ed.; 1990. p.126-7.
14. Miotto NML, Holderbaum RM, Figueiredo MAS. Glossite Rômbica Mediana. Rev Bras Patol Oral 2003;2(1):19-26.
15. Gorlin RJ, Goldman HM. Oral pathology. 6th ed Saint Louis: Mosby; 1970. p.1139.
16. Newton A. Denture Sore Mouth – A Possible Etiology. Br Dent J 1962;357-60.
17. Figueiral MH. Estomatite Protética – Identificação e caracterização dos factores etiológicos e predisponentes [Tese de Doutorado]. Porto: FMDUP; 2000.
18. Arendorf T, Walker D. Denture Stomatitis: a review. J Oral Rehabil 1987;14:217-27.
19. Russotto S. The role of Candida albicans in the pathogenesis of angular cheilosis. J Prosthet Dent 1980;44(3):243-46.
20. Rose J. Aetiology of Angular Cheilosis – iron metabolism. Br Dent J 1968;67-72.
21. Olsen I, Stenderup A. Clinical-mycologic diagnosis of oral yeast infections. Acta Odontol Scand 1990;48:11-18.
22. Wey SB, Mori M, Pfaller MA, Woolson RF, Wenzel RP. Hospital- Acquired Candidemia – the attributable mortality and excess length of stay. Arch Intern Med 1988;148:2642-45.
23. Dick JD, Rosengard BR, Merz WG, Stuart RK, Hutchins GM, Saral R. Fatal Disseminated Candidiasis due to Amphotericin- B-Resistant Candida guilliermondii. Ann Int Med 1985;102(1):67-68.
24. Lombardi T, Budtz-Jorgensen E. Treatment of Denture Induced Stomatitis: A Review. Int J Prosthod 1993;2:17-22.
25. Pemberton MN, Sloan P, Ariyaratnam S, Thakker NS, Thornhill MH. Derangement of Warfarin Anticoagulantion by Miconazole Oral Gel. Br Dent J 1998;184(2):68-69.
26. Webb BC, Thomas CJ, Willcox MDP, Harty DW, Knox KW. Candida-Associated Denture Stomatitis. Aetiology and Management: A Review. Part 3. Treatment of Oral Candidosis. Austral Dent J 1998;43:244-49.
27. Bossche HV, Warnock D, Dupont B, Kerridge D, Gupta SS, Improvisi L et al. Mechanisms and clinical impact of antifungal drug resistance. Med Vet Mycol 1994;32:181-202.
28. Goodman JI, Winston DJ, Greenfield RA, chandrasekar PH, Fox B, Kaizer H et al. A Controlled Trial of Fluconazole to Prevent Fungal Infections in Patients Undergoing Bone Marrow Transplantation. New England J Med 1992;326:845-51.
29. Salonen MAM, Raustia AM, Oikarinen KS. Effect of Treatment of Palatal Inflammatory Papyllary Hyperplasia with Local and Systemic Antifungal Agents accompanied by Renewal of Complete Dentures, Acta Odont Scand 1996;54:87-91.
30. Wilson J. The aetiology, diagnosis and management of Denture Stomatitis. Br Dental J 1998;185(8):380-4.
 Endereço para correspondência:
Endereço para correspondência:
Patrícia Fonseca
Endereço: Rua Dr. Manuel Pereira da Silva, 4200-393
Porto - PORTUGAL
e-mail: pat.fonseca@portugalmail.pt
Recebido para publicação: 20/08/12
Aceito para publicação: 18/12/12