Services on Demand
Article
Related links
Share
Arquivos em Odontologia
Print version ISSN 1516-0939
Arq. Odontol. vol.50 n.1 Belo Horizonte Jan./Mar. 2014
Tratamento odontológico prévio a transplante de células tronco-hematopoiéticas: um relato de caso
Dental treatment prior to hematopoietic stem cell transplant: a case report
José Leonardo Barbosa Melgaço da Costa I; Neila Clarisse de Souza II; Aécio Abner Campos Pinto Júnior III; Mauro Henrique Nogueira Guimarães Abreu IV; Ricardo Santiago Gomez V; Maria Elisa de Souza e Silva I
I Departamento de Odontologia Restauradora, Universidade Federal de Minas Gerais, Belo Horizonte, MG, Brasil
II Graduação em Odontologia, Universidade Federal de Minas Gerais, Belo Horizonte, MG, Brasil
III Cirurgia e Traumatologia Buco-maxilo-facial, Hospital das Clínicas, Universidade Federal de Minas Gerais, Belo Horizonte, MG, Brasil
IV Departamento de Odontologia Social e Preventiva, Universidade Federal de Minas Gerais, Belo Horizonte, MG, Brasil
V Departamento de Clínica, Patologia e Cirurgia Odontológicas, Universidade Federal de Minas Gerais, Belo Horizonte, MG, Brasil
Contatos: leomelgaco@yahoo.com.br, neilaclarisse@hotmail.com, aeciocampos@gmail.com, maurohenriqueabreu@ufmg.com.br, rsgomez@ufmg. br, mariaelisa1956@gmail.com.
RESUMO
O linfoma é uma neoplasia malígna que se desenvolve nos gânglios linfáticos e uma possível abordagem terapêutica para esta doença é o transplante de medula óssea. Sob condições de imunossupressão, todo foco infeccioso pode ser ativado e, em função disto, toda infecção ativa em pacientes pré-transplantes de células hematopoiéticas deve ser erradicada previamente, para prevenir ou reduzir riscos de complicações sistêmicas nestes pacientes. Objetivo: Relatar um caso de atendimento odontológico a um paciente com necessidade premente de transplante de células tronco-hematopoiéticas, acometido de Linfoma não-Hodgkin.
Descritores: Transplante de medula óssea. Assistência odontológica. Reabsorção da raiz.
ABSTRACT
Lymphoma is a malignant neoplasm that develops in the lymph nodes. One possible therapeutic approach for this disease is bone marrow transplant. Under immunosuppression conditions, all infectious foci can be activated and, for this reason, all active infections in hematopoietic stem cell pre-transplant patients must be eradicated prior to transplant so as to prevent or reduce the risk of systemic complications in these patients. Aim: Present a case report of dental care provided to a non-Hodgkin lymphoma patient with an urgent need for hematopoietic stem cell transplant.
Uniterms: Bone marrow transplantation. Dental care. Root resorption.
INTRODUÇÃO
O linfoma é uma neoplasia maligna que se desenvolve nos gânglios linfáticos e ocorre quando qualquer uma das subpopulações de linfócitos (B, T ou NK) cresce desordenadamente e espalha-se pelos linfonodos. Podem ser classificados em linfomas Hodgkin e não Hodgkin, apresentando-se com comportamento e grau de agressividade diversos1,2.
O linfoma Hodgkin é caracterizado pela presença de células grandes, facilmente identificáveis no linfonodo acometido, conhecidas com células de Reed-Sternberg, geralmente observadas em meio a uma mistura de células inflamatórias e estromais no tecido tumoral3. Já o linfoma não Hodgkin, muito mais comum, não tem um tipo celular característico, apresentando expressiva heterogeneidade morfológica, imunofenotípica e genética. Além disso, há um contingente menos significativo de células inflamatórias e estromais no tecido tumoral1,4.
A incidência do linfoma não Hodgkin tem aumentado nos últimos anos e parece atingir mais os homens, com idade superior a 60 anos. As suas causas ainda não estão bem definidas, no entanto, já foram estabelecidas algumas associações e fatores de risco, tais como: deficiência imune, doença autoimune e certas infecções, como infecção pelos vírus HIV, Epstein-Barr e vírus linfotrófico humano de células T (HTLV-1), pela bactéria Helicobacter pylori; exposição a agentes químicos, entre eles, os herbicidas, fertilizantes, inseticidas, pesticidas e solventes; exposição a altas doses de radiação2.
Os linfomas não Hodgkin costumam responder bem ao tratamento com quimioterapia, associada ou não à radioterapia. O transplante de medula óssea é um recurso a ser considerado quando essas abordagens terapêuticas não atingem os resultados desejados e nas recidivas da doença5.
Como todo foco infeccioso pode ser ativado sob condição de imunossupressão, toda infecção ativa em pacientes pré-transplantes de células hematopoiéticas deve ser erradicada previamente6. Para prevenir ou reduzir riscos de complicações sistêmicas nestes pacientes, faz-se necessário a eliminação de infecções bucais antes do início do transplante, a fim de se evitar a agudização de problemas bucais existentes7-9. Muitas vezes, a condição dos dentes é tão crítica que a solução para o problema é a remoção dos elementos dentais. Tais perdas podem repercutir negativamente na autoestima dos pacientes10,11, já debilitados pela própria doença e tratamento. O profissional da odontologia deve estar atento para esta realidade e procurar atenuar os efeitos dos procedimentos mais mutiladores12.
O objetivo deste artigo é relatar um caso de atendimento odontológico a um paciente com necessidade premente de transplante de células tronco-hematopoiéticas, acometido de Linfoma não- Hodgkin.
RELATO DE CASO
Desde 2002, a Faculdade de Odontologia da Universidade Federal de Minas Gerais (FO-UFMG) mantém o "Projeto de Assistência Odontológica a Pacientes Transplantados de Medula Óssea e Fígado" (TMOF), específico ao atendimento dos pacientes em condições de pré-transplante ou já transplantados de medula óssea e fígado, referenciados do Hospital das Clínicas da UFMG. O paciente M.R.D., 22 anos, sexo masculino, feoderma, compareceu à clínica do referido projeto de extensão, encaminhado pelo Hospital das Clínicas da UFMG para avaliação odontológica especializada pré-transplante de medula óssea. Segundo relato médico, o paciente encontrava-se em condição clínica estável e os exames hematológicos mostravam contagem de plaquetas igual a 159 x 103 por milímetro cúbico.
À anamnese, paciente acometido com Linfoma não-Hodgkin específico de células T, diagnosticado em 2009, relatou realizar, semanalmente, tratamento quimioterápico com proposta de transplante autólogo de medula óssea.
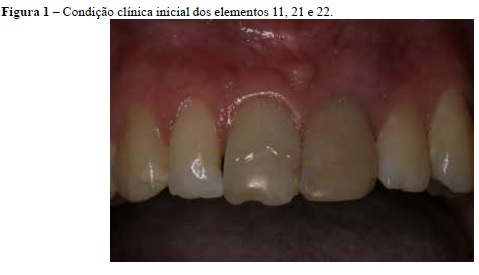
Na história da doença odontológica atual, paciente relatou ter sido vítima de traumatismo dentário aos 11 anos, na região dos incisivos anteriores superiores, e que no momento do trauma a intervenção realizada foi a de restaurar os dentes incisivos centrais superiores fraturados. Ao exame clínico intra-oral, os elementos 11 e 21 apresentaram-se escurecidos e com restaurações em resina insatisfatórias, além de fístula na mucosa vestibular próximo ao dente 11 (Figura 1). Este dente apresentava-se com mobilidade moderada e bolsa periodontal, na região distal, com profundidade de sondagem de 7 mm; na região cervical palatina também foi observado um tecido proliferativo (Figura 2). Os elementos 11, 21 e 22 não responderam aos testes de vitalidade pulpar a frio e a quente e à percussão vertical houve resposta positiva para todos os três dentes.

Após a avaliação inicial de todo paciente ingresso no TMOF, como exame complementar, é feita uma radiografia panorâmica, a fim de se ter uma visão generalizada das estruturas extra-bucais, assim como estruturas ósseas não visíveis em tomadas radiográficas periapicais e bite-wing, conforme preconizado por Laine et al.13. Na seqüência, RX intrabucal periapical e bite-wing de regiões que necessitam de um diagnóstico imaginológico complementar são também realizados.
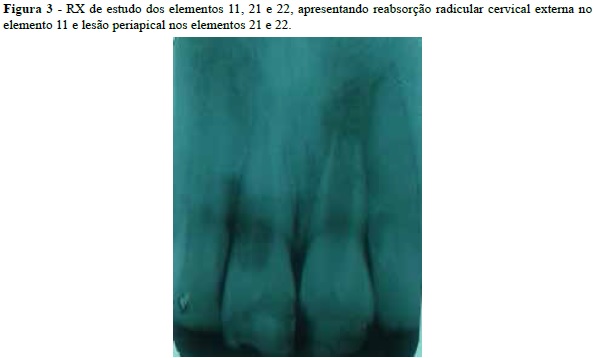
Radiograficamente (Figura 3), constatouse no dente 11 uma reabsorção radicular cervical externa; dente 21 com ápice aberto, paralisação da formação radicular e presença de lesão periapical e dente 22 com lesão periapical.
O plano de tratamento estabelecido foi a exodontia do dente 11 e confecção de provisório (prótese adesiva imediata direta confeccionada com o próprio dente natural), apexificação do elemento 21 e tratamento endodôntico do dente 22. Além disto, como todos os pacientes atendidos na clínica do TMOF, o paciente recebeu, preliminarmente, instruções sobre higiene oral, profilaxia e raspagem corono-radicular.
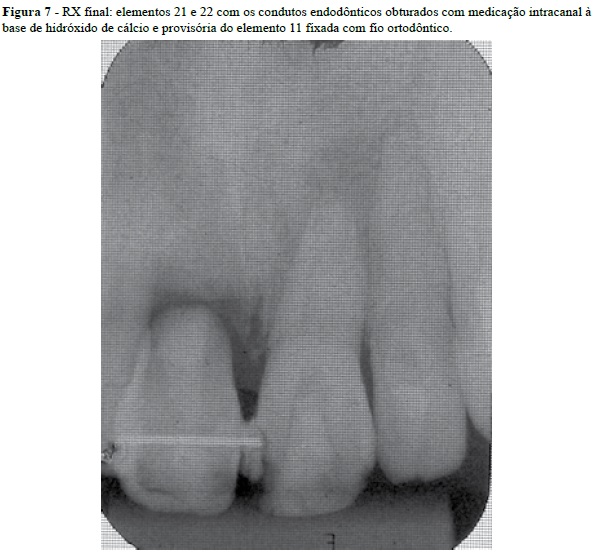
Inicialmente, foi feita a intervenção endodôntica dos elementos 21 e 22. Em ambos os dentes, a abertura coronária convencional foi realizada e a desinfecção dos canais radiculares foi feita, sob isolamento absoluto, utilizando-se o hipoclorito de sódio 2,5% como solução irrigadora e EDTA 17% para remoção da smear layer. A instrumentação rotatória níquel-titânio (NiTi), sistema ProTaper Universal (Dentsply Maillefer), foi a de escolha. Na seqüência, os dois dentes foram preenchidos com pasta de hidróxido de cálcio e soro fisiológico: no primeiro caso, dente 21, com finalidade de propiciar a apexificação e, no segundo, dente 22, como medicação intracanal. A finalização do caso não foi realizada neste momento, devido à necessidade de se liberar o paciente o quanto antes para o transplante eminente de células hematopoiéticas.
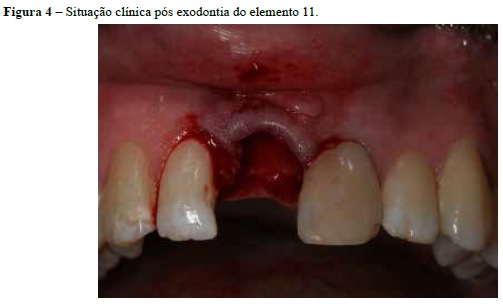
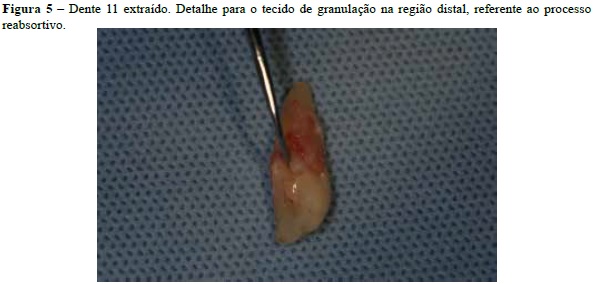
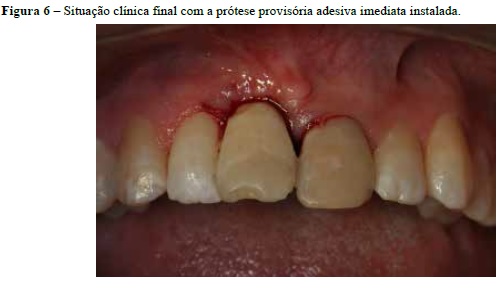
A exodontia do elemento 11 foi realizada na consulta seguinte (Figuras 4 e 5) e a própria coroa do dente foi utilizada para confecção de provisório imediato. A coroa, após ser separada da raiz, foi preparada com resina composta Filtec Z350 (3M-Espe, St. Paul, MN, EUA)14 e fio ortodôntico no. 07 e, então, fixada com a mesma resina nos dentes adjacentes, devidamente preparados e o paciente liberado com a prótese provisória (Figuras 6 e 7).
DISCUSSÃO
Já está bem estabelecido que a cavidade bucal é uma importante porta de entrada para infecções sistêmicas em pacientes submetidos ao transplante de células hematopoiéticas15. As complicações em decorrência de infecções bucais podem ocorrer em qualquer fase do transplante e ocasionar problemas significativos, como infecções e complicações sistêmicas, aumentando a taxa de mortalidade16. Infelizmente, as infecções podem ser de difícil reconhecimento nesta população, uma vez que a resposta inflamatória pode ser mascarada pela terapia imunossupressora17.
O sucesso do transplante requer um paciente imunossuprimido, sendo que esta condição diminui a rejeição ao transplante, mas ao mesmo tempo permite que o paciente fique mais susceptível a infecções18, favorecendo a agudização de problemas bucais prévios7,9. Portanto, a conduta mais prudente é indicar a estes pacientes um tratamento odontológico, iniciando-o o mais rápido possível7. Este é o princípio do TMOF, que conjuntamente com o Hospital das Clínicas da UFMG preconiza a manutenção e bemestar da saúde bucal deste grupo de pacientes.
Estudos recentes compararam resultados de infecção pós-transplante de células hematopóiéticas entre pacientes que se submeteram a tratamento odontológico antes do transplante com aqueles que não receberam e diferença marcante ficou evidenciada: no grupo sem tratamento odontológico prévio, a incidência de infecção pós-transplante foi significativamente mais elevada do que no outro grupo9,19, especialmente nos 6 primeiros meses póstransplante9.
No caso clínico relatado, após os exames radiográficos foi possível estabelecer o diagnóstico final das lesões periapicais dos elementos 21 e 22, bem como a reabsorção radicular cervical externa do dente 11. Desta forma, as radiografias intrabucais, associadas à radiografia panorâmica, devem ser utilizadas em todos os pacientes que irão ser submetidos ao transplante de células hematopoiéticas, pois são instrumentos úteis no auxílio da detecção de alterações odontológicas que podem causar complicações no decorrer das fases do transplante20.
A doença periodontal é normalmente encontrada em pacientes que serão submetidos ao transplante de células hematopoiéticas e pode variar de uma gengivite marginal leve a uma doença periodontal avançada21. Estas infecções podem ter um impacto negativo durante o período póstransplante e, em função disto, todo tratamento odontológico do TMOF inicia-se com instruções de higiene oral, polimento coronário e profilaxia, assim como preconizado por Helenius-Hietala et al.9. Após esta etapa, as intervenções são iniciadas a partir das situações mais necessitadas.
No caso em relato, o tratamento endodôntico foi o de escolha para os elementos 21 e 22, e, segundo Schurbert et al.7, as infecções endodônticas têm um potencial de complicar a condição geral do paciente, podendo ser de difícil tratamento nos primeiros meses após o transplante. Os dentes sem vitalidade ou sob diagnóstico duvidoso devem ser tratados endodonticamente ou extraídos, dependendo do período de tempo antes do transplante e da condição sistêmica do paciente.
Tanto no dente 21, onde o tratamento de apexificação foi iniciado, quanto no dente 22, em que após o preparo mecânico-químico o conduto radicular foi preenchido com a medicação intracanal, o objetivo da intervenção esteve centrado no princípio de minimizar e estabilizar as infecções periapicais, as quais poderiam sofrer complicações clínicas agudas durante ou após o transplante9, já que não havia tempo hábil para finalizar o tratamento.
A reabsorção radicular cervical externa diagnosticada no elemento dental 11, provavelmente teve como fator etiológico o traumatismo dentário relatado pelo paciente, há 11 anos. O diagnóstico deste tipo de reabsorção é feito de forma tardia, como foi o presente caso, geralmente, quando a doença já está avançada, decorrente da falta de sinais ou sintomas pulpares22.
A reabsorção radicular cervical externa representa a perda de tecido dental duro causada pela atividade clástica e para ocorrer é necessário um dano à camada de cemento23. Isto permitirá o íntimo contato da dentina com as células reabsortivas do periodonto, que iniciarão a atividade clástica. Consequentemente, micro-organismos provenientes do sulco gengival atuarão como fator de manutenção24. O caso relatado apresentou o dente 11 com maciça reabsorção externa da cervical coronária e da estrutura radicular, que não pode ser preservada. O defeito reabsortivo foi perfeitamente detectado pelos exames clínicos e imaginológicos e foi mais bem observado após a exodontia do dente (Figura 5).
A exodontia do elemento 11 e a instalação da prótese adesiva provisória foram realizadas, então, na última consulta. Alguns autores apontam que pacientes com doenças hematológicas malígnas podem apresentar maior propensão a complicações pós-exodontia devido à imunossupressão. Para minimizar os riscos, as exodontias devem ser restritas às necessidades básicas do pré-transplante, as técnicas cirúrgicas devem ser atraumáticas, a fim de promover a cicatrização por primeira intenção e a contagem de plaquetas (desejável: maior que 50 x 103 por milímetro cúbico) determinará se o paciente pode ser submetido a uma anestesia local e ao procedimento cirúrgico7,18. Além do que, estudos apontam que a extração profilática de dentes comprometidos aumenta a chance de sobrevida de pacientes transplantados18. Como o paciente apresentava relatório médico e contagem de plaquetas satisfatórios, a exodontia foi realizada sem intercorrências.
A confecção da prótese adesiva provisória imediata, utilizando o próprio dente natural do paciente, minimizou a repercussão da perda dental na autoestima do mesmo10 e ele deve retornar após a liberação médica para o tratamento definitivo. Considera-se, portanto, que todo esforço deve ser feito para propiciar o atendimento odontológico resolutivo, mesmo que de forma provisória, para garantir uma melhora na qualidade de vida dos pacientes de transplante de células hematopoiéticas.
Alguns estudos recentes têm demonstrado a alta necessidade da remoção de focos infecciosos dentais previamente a transplantes25,26. Alguns autores, inclusive, retificam que a presença de dentes infectados aumenta a carga inflamatória sistêmica global27. Um mecanismo plausível pela qual uma precária saúde oral poderia predispor a uma ampla variedade de infecções é através de um efeito de modulação imunológica do hospedeiro, pois já se sabe que tecidos gengivais inflamados podem liberar patógenos periodontais e suas toxinas e várias outras citocinas produzidas localmente no fluxo sanguíneo, resultando num aumento do nível de inflamação sistêmica28.
Portanto, o reestabelecimento da saúde oral do paciente no pré-transplante de células troncohematopoiéticas tem como finalidade fornecer a estes indivíduos uma condição livre de infecções agudas e/ou crônicas. Essas infecções não diagnosticadas ou não tratadas podem evoluir para complicações locais ou sistêmicas no período de mielossupressão. Dessa forma, o tratamento odontológico proporciona uma maior qualidade de vida a esse paciente, além de aumentar sua expectativa de sobrevida20.
CONCLUSÃO
Por meio deste relato de caso foi possível suportar a recomendação clínica do tratamento odontológico prévio ao transplante de células tronco-hematopoiéticas para erradicar focos dentais infecciosos e apesar de ter sido necessária a exodontia do incisivo central superior, buscou-se causar o mínimo prejuízo à autoestima do paciente, com a confecção da prótese adesiva.
REFERÊNCIAS
1. Nogai H, Bernd D, Lenz G. Pathogenesis of Non-Hodgkin's Lymphoma. J Clin Oncol. 2011; 29:1803-11. [ Links ]
2. Skrabek P, Donna T, Matthew S. Epidemiology of Non-Hodgkin Lymphoma. Transf Apheres Sci. 2013. No Prelo.
3. Jona A, Peter S, Arpad I. Immunologic Pathomechanism of Hodgkin's lymphoma. Exp Hematol. 2013. No Prelo.
4. Morton LM et al. Etiologic heterogeneity among non-Hodgkin lymphoma subtypes. Blood. 2008; 112:5150–60.
5. Giulino-Roth L et al. Ten-year follow-up of pediatric patients with non-hodgkin lymphoma treated with allogeneic or autologous stem cell transplantation. Pediatr Blood Cancer. 2013; 60:2018–24.
6. Fishman JA. Infection in solid-organ transplant recipients. N Engl J Med. 2007; 357:2601–14.
7. Schubert MM, Peterson DE, Loid ME. Bucal complications. In: Thomas ED, Blume KG, Forman, SJ. Hematopoietic cell transplantation. Malden: Blackwell Science; 1999. p.751-63.
8. Scully C. Transplantation and tissue regeneration. In: Scully C. Medical problems in dentistry. New York: Elsevier; 2010. p.704-13.
9. Helenius-Hietala J, Aberg F, Meurman JH, Isoniemi H. Increased infection risk postliver transplant without pretransplant dental treatment. Oral Dis. 2013; 19:271-8.
10. Klages U, Brückner A, Zentner A. Dental aesthetics, self-awareness and oral health-related quality of life in young adults. Eur J Orthod. 2004; 26:507-14.
11. Silva MES, Magalhaes CS, Ferreira EF. Perda dentária e expectativa da reposição protética: estudo qualitativo. Ciênc Saúde Coletiva. 2010; 15:813-20.
12. Sá CN, Hübner S, Reis SRA. Efeitos emocionais da perda de dentes em adultos. Rev Fac Odontol Porto Alegre. 2005; 46:9-14.
13. Laine PO, Lindqvist JC, Pyrhonen SO, Strand- Pettinen IM, Teerenhovi LM, Meurman JH. Oral infection as reason for febrile episodes in lymphoma patients receiving cytostatic drugs. Eur J Cancer B Oral Oncol. 1992; 28:103-7.
14. Soares PBF, Castro CG, Santos Filho PCF, Gervásio AM, Soares CJ. Prótese adesiva imediata direta confeccionada com dente natural e reforço de fibra de vidro: relato de caso clínico. Rev Odontol Araçatuba. 2006; 27:113-8.
15. Bishay N, Petrikowski CG, Maxymiw WG, Lee L, Wood RE. Optimum dental radiography in bone marrow transplant patients. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1999; 87:375-9.
16. Aberg F, Mäkisalo H, Höckerstedt K, Isoniemi H. Infectious complications more than 1 year after liver transplantation: a 3-decade nationwide experience. Am J Transplant. 2011; 11:287–95.
17. Del Pozo JL. Update and actual trends on bacterial infections following liver transplantation. World J Gastroenterol. 2008; 14: 4977–83.
18. Raut A, Huryn JM, Freeman RH, Zlotolow, IM. Sequelae and complications related to dental extractions in patients with hematologic malignancies and the impact on medical outcome. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2001; 92:49-55.
19. Melkos AB, Massenkeil G, Neuhaus R, Hummel M, Arnold R, Reichart PA. Organ transplantation: Assessment of dental procedures. Oral Biosci Med. 2005; 4:259-64.
20. Pimenta FJGS et al. Avaliação odontológica no transplante de células tronco hematopoiéticas: fase pré-transplante. Rev Mineira Estomatologia. 2004; 1:27-35.
21. Epstein JB, Stevenson-Moore P. Periodontal disease and periodontal manangement in patients with cancer. Oral Oncol. 2001; 37:613-9.
22. Heithersay G. Invasive cervical resorption: an analysis of potential predisposing factors. Quintessence Int. 1999; 30:83-95.
23. Neuvald L, Den M, Consolaro A. Cementoenamel junction: microscopic analysis and external cervical resorption. J Endod. 2000; 26:503-8.
24. Trope M. Root resorption of dental and traumatic origin: classification based on etiology. Pract Periodontics Aesthet Dent. 1998; 10:515-22.
25. Rustemeyer J, Bremerich A. Necessity of surgical dental foci treatment prior to organ transplantation and heart valve replacement. Clin Oral Investig. 2007; 11: 171-4.
26. Helenius-Hietala J, Meurman JH, Höckerstedt K, Lindqvist C, Isoniemi H. Effect of the aetiology and severity of liver disease on oral health and dental treatment prior to transplantation.Transpl Int. 2012; 25:158-65.
27. Offenbacher S, Barros S, Beck JD. Rethinking periodontal inflammation. J Periodontol. 2008; 79:1577–84.
28. Scannapieco FA, Dasanayake AP, Chhun N. Does periodontal therapy reduce the risk for systemic diseases?. Dent Clin North Am. 2010; 54:163–81.